Por Omar Lopez Mato*

Perfilando deseos
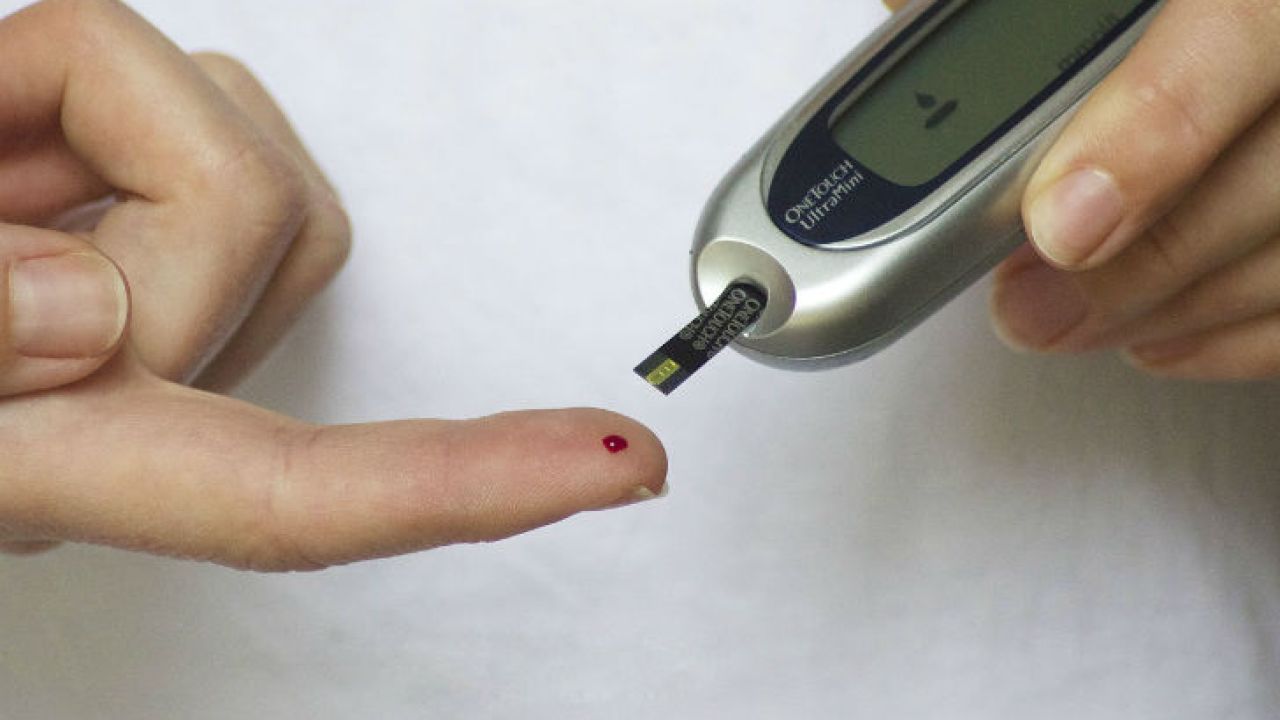
La diabetes sigue siendo una de las causas más frecuentes de ceguera en Occidente.
Existen dos tipos de diabetes. En la diabetes tipo I o juvenil, el cuerpo no produce insulina. En la diabetes tipo II o del adulto (la más común) la insulina que se produce no es suficiente para la masa corporal. En términos generales, más de la mitad de los pacientes diabéticos con 15 o más años de evolución presenta algún grado de alteración vascular de la retina.

Los papás de hoy
La microangiopatía diabética produce daños por falta de circulación en los vasos del ojo. Son dos los mecanismos que perjudican a la retina: en los diabéticos tipo I es más frecuente la neoproliferación de vasos que por su fragilidad sangran, causan derrames oculares y pueden desprender la retina y concluir en una situación dramática y el glaucoma neovascular que no solo conduce a la pérdida de la visión sino que deja un ojo ciego y doloroso.

El fantasma y el reggaetón
En los diabéticos tipo II, el aumento de la permeabilidad de los vasos conduce a una incontinencia de los fluidos, especialmente a nivel de la mácula (o centro de la visión) donde se acumula plasma, sangre y colesterol.
El daño visual que se deriva de la diabetes depende principalmente de tres factores:
- El grado de severidad de la diabetes (los niveles de glucemia y la hemoglobina glicosilada).
- El tiempo transcurrido desde el inicio de la enfermedad.

Ong’s ¿Cómo los afectó la pandemia?
- El nivel de control de la misma por parte de los pacientes.

Coronavidad: El nuevo trastorno de ansiedad
¿Cómo se puede prevenir?
- Control estricto de glucosa en sangre.
- Control de la presión arterial.
- Control del colesterol.
- Evitar el tabaco/ alcohol y sustancias tóxicas.
- Seguimiento oftalmológico.
¿Cuándo y con qué frecuencia hay que visitar al oftalmólogo?
- Diabéticos de tipo I: a los 2-3 años del diagnóstico de diabetes.
- Diabéticos de tipo II: desde el momento en que se diagnostica la diabetes.
- Mujeres embarazadas, personas con mal control metabólico y/o con pérdida de visión: son especialmente aconsejables las revisiones de control cada 2 ó 3 meses.
El examen constará de un control de la presión ocular, estudio de la biomicroscopia del cristalino (las personas con diabetes tienen más incidencia de cataratas) y un examen con oftalmoscopio para ver el estado de la retina.
Periódicamente se hará una angiografía (estudio de los vasos sanguíneos) para analizar la circulación y detectar neovasos o zona de isquemia y un OCT o estudio de tomografía de coherencia para analizar el espesor de la retina y así detectar la evolución del edema macular (engrosamiento de la parte del ojo responsable por la visión central y de los colores).
Tratamiento
Una vez que se declara la retinopatía hay varias modalidades para tratar de mejorar su evolución.
En primer lugar el uso de antiangiogénicos, que son agentes químicos cuya función es frenar la proliferación de los pequeños vasos que crecen por la liberación de sustancias tóxicas de la zonas con alteración en la circulación. De esta forma se inhiben los vasos y se favorece la absorción del edema.
Si estas sustancias no son efectivas o el edema es muy grande, se pueden usar corticoides inyectados dentro del ojo, que tienen una función desinflamatoria. Hay preparados listos para inyectar en el ojo a fin de no tener los efectos colaterales de los corticoides sistémicos (que entre otras cosas aumentan el azúcar en sangre).
Por último, pero no por eso menos importante, se puede fotocoagular con láser argón la retina, en forma combinada o separada de los antiangiogínicos o corticoides.
El láser está indicado tanto en el edema macular como en los casos de isquemia y neoproliferación vascular. En los casos más graves, donde existe una amenaza de perder la visión, se debe recurrir a una panfotocoagulación, es decir impactar la retina con entre 1000 a 5000 disparos para destruir las zonas isquémicas que liberan los
productos tóxicos generadores de los neovasos.
En los casos donde hay hemorragias o desprendimiento de retina, debemos recurrir a las vitrectomías que son cirugías donde extraen los coágulos y se complementa el tratamiento con láser.
(*) Oftalmólogo y director del Instituto de la Visión.















Comentarios